آشنایی با خصوصیات الکتریکی سلول های میوکارد
- آبان ۱۳, ۱۴۰۰
- بدون دیدگاه
- 2005 مشاهده
خصوصیات الکتریکی سلول های میوکارد
به تغییر در فعالیت الکتریکی به علّت جریان های یونی که منجر به انقباض ماهیچه می شود پتانسیل عمل می گویند. پتانسیل استراحت غشاء در عضله قلبی تقریبأ ۸۵- تا ۹۵- میلی ولت و در فیبرهای تخصص عمل یافته هدایتی یعنی فیبرهای پورکینژ حدود ۹۰- تا ۱۰۰- میلی ولت است. در مرحله ی استراحت و به علّت پتانسیل غشایی بسیار منفی، غشاء پلاریزه یا قطبی است. جهت ایجاد پتانسیل عمل در سلول قلبی طی شدن مراحل زیر ضروری است:

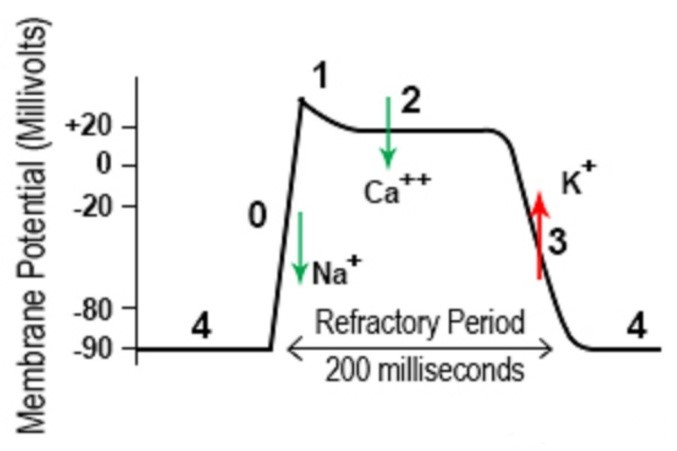
مراحل پتانسیل عمل قلب
فاز صفر یا دپلاریزاسیون (Depolarization): در این مرحله نفوذپذیری غشاء به یون سدیم به طور ناگهانی افزایش پیدا می کند. و درون سلول مثبت می شود و سلول به آستانه ی پتانسیل عمل می رسد. میزان آستانه در سلول های مختلف متفاوت است. هنگامی که ولتاژ درون سلول به ۴۰- میلی ولت افزایش یافت. کانال های سریع سدیمی که بر روی غشای سلول جای گرفته اند باز می شود که این امر سبب ورود بیش تر یون های سدیمی و افزایش مثبت شدن داخل سلول و رسیدن به ولتاژی در حدود ۲۰+ میلی ولت می گردد. این مرحله را مرحله ی صفر یا دپلاریزاسیون سریع (Rapid Depolarization) می گویند و در ECG معادل موج QRS است.
رپلاریزاسیون (Repolarization): کاهش ولتاژ سلول به سمت ولتاژ استراحتی که خود شامل مراحل زیر است:
- مرحله ی ۱: منحنی با شیبی سریع به سمت صفر میلی ولت باز می گردد. و در همان سطح باقی می ماند. که در اثر بسته شدن کانال های سریع سدیمی است.
- مرحله ی ۲: یون کلسیم از طریق کانال های آهسته کلسیمی به داخل سلول جریان پیدا می کند و در مقابل، یون پتاسیم به آهستگی از سلول خارج می شود. به دلیل آهسته بودن این روند، یک کفه یا Platue در منحنی پتانسیل عمل دیده می شود. این روند باعث می گردد تا سلول در حالت دپلاریزه باقی بماند. این ویژگی مخصوص عضله ی قلبی است. این مرحله در ECG معادل قطعه ی ST است.
- مرحله ی ۳: یون +K با سرعت بالایی از سلول خارج می شود که منجر به منفی شدن درون سلول می گردد. این مرحله معادل موج T بر روی ECG است.
- مرحله ی ۴: در این مرحله به علّت فعال شدن سریع پمپ سدیم-پتاسیم، غلظت های این دو یون در دو طرف غشاء به حالت اول بازگشته و سلول به پتانسیل استراحتی اولیه ی خود می رسد.
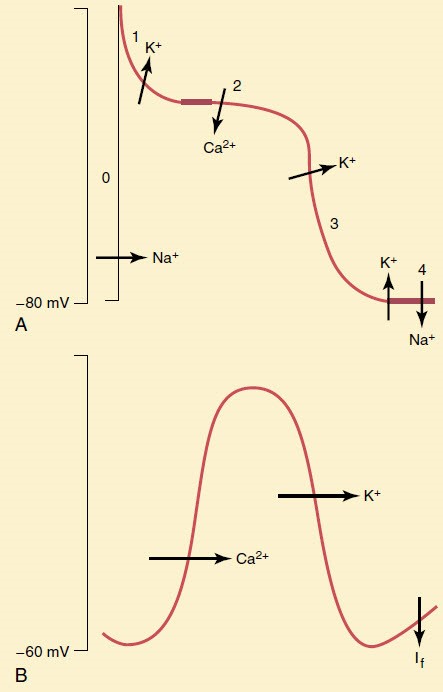
مراحل پتانسیل عمل در سلول های گره SA
- مرحله ی صفر: ورود کلسیم از طریق کانال های کلسیمی منجر به ایجاد دپولاریزاسیون سریع در سلول های گروه SA می شود. همچنین ورود سریع یون های سدیم و خروج سریع یون های پتاسیم نیز عواملی هستند که در ایجاد دپلاریزاسیون سریع در SA نقش دارند.
- مرحله ی ۱ و ۲: در گره SA مرحله ی کفه دیده نمیشود و به محض رسیدن به حداکثر ولتاژ، روند رپلاریزاسیون به آهستگی شروع می گردد.
- فاز ۳: خروج سریع پتاسیم مسؤل اولیه ی ایجاد رپلاریزاسیون سریع در گره SA است. هرچند پتانسیل سلول به دنبال رپلاریزاسیون از ۶۰- میلی ولت کمتر نمی گردد.
- مرحله ی ۴: سلول های گره SA به طور خودکار بسیار سریع تر از سایر سلول های قلب به آستانه تحریک پذیری (اختلاف پتانسیل ۶۰- میلی ولت) می رسند. علّت این موضوع افزایش ورود یون کلسیم و جا به جایی یون سدیم است. بر اساس قانون قلب، هر سلولی که زودتر به آستانه ی تحریک برسد، ضربان ساز اصلی است که در حالت طبیعی گره SA این کار را انجام می دهد.
دوره های تحریک ناپذیری (Refractory Period):
همانند سایر سلول های تحریک پذیر بدن، در سلول های قلبی تحریک پذیر نیز وقوع رپلاریزاسیون کامل جهت ایجاد دپلاریزاسیون جدید ضروری است. و قبل از وقوع رپلاریزاسیون اعمال محرک قادر به برانگیختن سلول نخواهد بود. به این مرحله، دوره ی تحریک ناپذیری یا Refractory Period (R.P) می گویند. این دوره دارای دو مرحله ی زیر است:
تحریک ناپذیری مطلق (Effective R.P): در این مرحله قلب در حالت دپلاریزاسیون قرار داشته و هیچ عاملی نمی تواند تحریک الکتریکی جدیدی را در قلب ایجاد کند. این مرحله از فاز صفر پتانسیل عمل شروع می شود و تا اواسط فاز ۳ ادامه می یابد. این مرحله روی ECG از ابتدای موج Q شروع می شود و تا نیمه ی موج T ادامه می یابد.
مرحله تحریک ناپذیری نسبی (Relative R.P): در این مرحله که در انتهای فاز ۳ آغاز می گردد، در صورت اعمال تحریک الکتریکی قوی تر از حالت طبیعی یا در حد آستانه تحریک به سلول اعمال گردد، سلول قادر به تولید پتانسیل عمل خواهد بود. دپلاریزاسیون زودرس باعث ایجاد انقباض زودرس می شود که بیمار را در معرض خطر بروز اختلال ریتم قلب قرار می دهد.

چرخه ی قلبی
چرخه ی قلبی یک دوره تکرار شونده از حوادث انقباضی و دریچه ای است. که طی آن باز و بسته شدن دریچه ها در پاسخ به اختلافات فشاری بین حفره های مختلف قلب ایجاد می شود. این چرخه شامل ۲ بخش زیر است:
۱. سیستول (دوره انقباض بطنی):
سیستول شامل ۲ مرحله است. مرحله ی نخست انقباض ایزولومیک (ایزومتریک) نام دارد. در طی این مرحله، فشار بطنی بلافاصله پس از شروع انقباض بطن به طور ناگهانی بالا می رود. و باعث بسته شدن دریچه های دهلیزی- بطنی می گردد. فشار داخل بطنی نیز بدون تغییر در حجم اولیه ی بطن به بالا رفتن ادامه می دهد اما تخلیه ی خون صورت نمی گیرد. مرحله ی دوم سیستول مرحله خروج یا Ejection نام دارد.
در این مرحله و هنگامی که فشار بطن چپ اندکی از ۸۰ میلی متر جیوه یعنی از فشار استراحتی آئورت و فشار بطن راست اندکی از ۸ میلی متر جیوه یعنی فشار دیاستولیک شریان ریوی بالاتر می رود. و دریچه های هلالی تحت تأثیر این افزایش فشار باز می گردند. مرحله ی خروج دارای دو بخش a یا خروج سریع خون از بطن (تخلیه ی ۷۰ درصد خون در ۳/۱ ابتدایی) و b یا مرحله ی خروج آهسته برای باقیمانده ی خون است.
۲. دیاستول ( دوره استراحت بطن ):
دارای دو بخش است. نخستین مرحله ی دیاستولی مرحله ی شل شدن ایزوولمیک یا Isovolumic relaxation نام دارد. که طی آن پس از سیستول فشار بطن پایین می آید و به زیر فشار شریان های آئورتی و ریوی سقوط می کند. این اتفاق باعث بسته شدن دریچه های نیمه هلالی می گردد. و استراحت بطنی بدون تغییر در حجم اولیه بطن ادامه می یابد. سپس پرشدن بطن ها یا Ventricular Filling اتفاق می افتد. در این مرحله فشار در بطن کمتر از فشار در دهلیز می شود. ودریچه های دهلیزی بطنی باز می گردند. و پرشدن سریع بطنی به موازات ورود خون دهلیزی به بطن رخ می دهد. و ۸۰ -۷۰ درصد خون وارد بطن می گردد. در پایان دیاستول، انقباض فعال دهلیزی پرشدن بطن را تقویت کرده و ۳۰ -۱۰ درصد حجم باقیمانده موجود در دهلیزها وارد بطن ها می شود.
می توانید جهت مطالعه بیشتر درباره موضاعات مرتبط با این مقاله، مطالب زیر را مطالعه نمایید.
تعاریف عملکردی قلب
- حجم ضربه ای یا Stroke Volume (SV): مقدار خون خارج شده توسط هر انقباض بطنی که حدود ۷۰ سی سی است.
- برون ده قلبی: مقدار خون خارج شده توسط هر انقباض بطنی × تعداد ضربان قلب در دقیقه یا Heart Rate (HR) (70 ضربه به طور طبیعی). برون ده قلبی به طور طبیعی حدود ۵ لیتر در دقیقه در نظر گرفته می شود.
عوامل کنترل کننده ی تعداد ضربان قلب
- کنترل ضربان قلب توسط اعصاب سمپاتیک و پاراسمپاتیک و همچنین فعالیت گیرنده های فشاری یا بارورسپتورها (Baroreceptor) انجام می گیرد. بارورسپتورها سلول های عصبی مخصوصی هستند. که در تنه ی شریان آئورت و شریان کاروتید داخلی راست و چپ قرار گرفته. و به تغییرات فشار حساس هستند. فشارخون بالا سبب تحریک فعالیت بارورسپتورها و انتقال امواج به ناحیه ی مدولا در بصل النخاع می شود و با تحریک فعالیت پاراسمپاتیک و ممانعت از فعالیت سمپاتیک، سبب کاهش ضربان و فشار خون می گردد.
برای مشاهده متن کامل به نرم افزار آموزش جامع پرستاری مرهم مراجعه نمایید.